|
Asma
ASMA E VIAGEM DE AVIÃO
De acordo com a International Air Transport Association (IATA), no ano de 2019, as aeronaves comerciais transportaram aproximadamente 4,5 bilhões de passageiros,1 sendo que a IATA projeta 8,2 bilhões de passageiros aéreos para 2037.2 Devido à pandemia de Covid-19 ocorreu acentuada queda nas viagens aéreas que somente em dezembro de 2023 retornou à cifra de 94,1% do volume total de tráfego aéreo em termos de passageiros pagantes em 2019.3
Atualmente ocorre uma emergência médica a cada 604 voos4 e dado que 4,5 bilhões de passageiros de companhias aéreas comerciais viajam anualmente,1 estima-se entre 260 a 1.420 emergências médicas a bordo diariamente em todo o mundo. A maioria dessas emergências, em torno de 65%, está associada à condição médica preexistente,5 estando os problemas respiratórios relacionados a 10,1% dos casos.6 A decisão extrema de se desviar o voo ocorre em cerca de 4% a 7% das emergências e é geralmente motivada por eventos graves.7
 A grande maioria dos pacientes com asma pode viajar de avião com toda segurança. Entretanto, devem estar preparados para possíveis complicações durante o voo, levando, em sua bagagem de mão, a medicação de alívio para a eventualidade de uma crise de broncospasmo. O passageiro precisa alertar a tripulação de cabine se os sintomas não responderem rapidamente ao uso da medicação ou se houver recorrência após curto intervalo. Caso o viajante não tiver seu próprio inalador para alívio, ou à mão, a companhia aérea poderá fornecer um inalador do kit de emergência. Aqueles que apresentam exacerbações frequentes devem receber previamente à viagem, um ciclo curto de corticoide oral. Pacientes com asma mal controlada e com relato de crise de asma grave recente (últimos 2 meses) ou com exacerbações em voos anteriores merecem avaliação individualizada com o especialista. A grande maioria dos pacientes com asma pode viajar de avião com toda segurança. Entretanto, devem estar preparados para possíveis complicações durante o voo, levando, em sua bagagem de mão, a medicação de alívio para a eventualidade de uma crise de broncospasmo. O passageiro precisa alertar a tripulação de cabine se os sintomas não responderem rapidamente ao uso da medicação ou se houver recorrência após curto intervalo. Caso o viajante não tiver seu próprio inalador para alívio, ou à mão, a companhia aérea poderá fornecer um inalador do kit de emergência. Aqueles que apresentam exacerbações frequentes devem receber previamente à viagem, um ciclo curto de corticoide oral. Pacientes com asma mal controlada e com relato de crise de asma grave recente (últimos 2 meses) ou com exacerbações em voos anteriores merecem avaliação individualizada com o especialista.
Uma pequena proporção de indivíduos com asma mal controlada e aqueles com asma de difícil controle, especialmente os pacientes mais idosos com doença avançada e história prévia de tabagismo, merecem particular atenção, pois são um pequeno grupo com limitação ao fluxo aéreo. Estes constituem os 5% que apresentam asma grave e têm características semelhantes à doença pulmonar obstrutiva crônica (DPOC) e podem apresentar hipoxemia quando respiram em ar ambiente ao nível do mar (21% de oxigênio).
Mesmo em indivíduos sadios, a pressão arterial parcial do oxigênio (PaO2) cai na altitude, o que pode causar dificuldades durante o voo em alguns pacientes com prévia hipoxemia. Assim, as moléculas de "ar" se dispersam diminuindo a densidade e com isso há menos oxigênio disponível a cada 'respiração'. As autoridades reguladoras aeronáuticas limitam a altitude máxima da cabine a 2.438 m (8.000 pés) em condições normais de voo,8-10 mesmo que a aeronave esteja voando muito mais alto (geralmente entre 10.000 a 13.000 metros).
A escolha de 2.438 m foi baseada na curva de dissociação da oxihemoglobina, demonstrando que até este nível, as saturações arteriais de oxigênio (SaO2) permanecem >90% em um indivíduo saudável médio apesar da baixa pressão parcial de oxigênio da cabiine.11
Essa pressão relativamente baixa dentro das aeronaves em cruzeiro ocorre ocorre porque o percentual de oxigênio parcial do ar na cabine embora se mantenha o mesmo que ao nível do mar, a pressão parcial de oxigênio no ar da cabine em altitude de cruzeiro é 25% a 30% menor do que o normal —cerca de 119 mm Hg, em comparação com cerca de 160 mm Hg, o equivalente a respirar com uma FiO2 de 15,4%, de acordo com a lei de Dalton. (Tabela 1)
Tabela 1 — Pressão Atmosférica e Altitude
Altitude em Pés |
Altitude em Metros |
Pressão (mm Hg) |
PO2 mm Hg) |
|
0 |
0 |
760 |
159,2 |
20,9 |
1.000 |
304,8 |
733 |
153,6 |
20,1 |
2.000 |
609,7 |
706 |
147,9 |
19,4 |
6.000 |
1.829,2 |
609 |
127,6 |
16,6 |
8.000 |
2.439,0 |
565 |
118,4 |
15,4 |
9.000 |
2.743,9 |
542 |
113,5 |
14,8 |
10.000 |
3.048,9 |
523 |
109,6 |
14,3 |
15.000 |
4.573,2 |
429 |
89,9 |
11,8 |
20.000 |
6.097,6 |
349 |
73,1 |
9,7 |
22.000 |
6.707,3 |
321 |
67,2 |
9,0 |
25.000 |
7.621,9 |
282 |
59,1 |
8,1 |
36.000 |
10.975,6 |
171 |
35,8 |
|
39.000 |
11.890,2 |
148 |
31,0 |
40.000 |
12.195,1 |
141 |
29,5 |
50.000 |
15.243,9 |
87 |
18,2 |
Quando a aeronave atinge seu nível de cruzeiro, o sistema de pressurização mantém uma pressão maior, simulando um ambiente na cabine como se a aeronave estivesse voando em torno dos 4.000 a 8.000 pés, altitudes nas quais se pode respirar normalmente.
Os aviões dispõem de um sistema (engine bleed air system) em que o ar ambiente é captado e introduzido na cabine por meio dos compressores do motor e é direcionado para o trocador de calor primário. O ar passa por outros trocadores de calor e válvulas de controle que resfriam e regulam sua pressão e temperatura quando são transferidos para a cabine para pressurizá-la e controlar a temperatura. Uma série de válvulas digitais de transbordamento ou saída, conhecidas como outflows, regulam a rapidez com que o ar é liberado da cabine, criando um ambiente de cabine de alta pressão, a fim de minimizar os efeitos da altitude. Essas válvulas trabalham em conjunto com o fornecimento de ar pressurizado para manter o equilíbrio e evitar mudanças súbitas de pressão. Tudo controlado por computadores instalados a bordo da aeronave,12 sendo que o ar pressurizado é constantemente renovado na cabine, com parte do ar sendo excluída através das válvulas para garantir o suprimento contínuo de ar fresco e a mistura ideal de oxigênio. Sensores e computadores monitoram e ajustam a pressão interna para adaptar-se às diferentes fases do voo (subida, cruzeiro, descida).
Em decorrência da limitação da altitude máxima da cabine a 8.000 pés (2.438 m) em condições normais de operação (pressurização de altitude da cabine ≈520–570 mm Hg), há concomitante diminuição da pressão parcial de oxigênio (pO2). Ao nível do mar a pressão barométrica é de ≈760 mm Hg e a PaO2 correspondente típica é de ≈98 mm Hg. A 8.000 pés a pressão barométrica será de cerca de ≈565 mm Hg, resultando em uma PaO2 de ≈55–60 mm Hg. Esse declínio na pressão barométrica acarreta diminuição proporcional na pressão parcial de oxigênio (pO2). A escolha de 2.438 m, baseada na curva de dissociação da oxihemoglobina, mostra que até esse nível as saturações de oxigênio arterial (SaO2) permanecem >90% no indivíduo saudável médio.13 (Figura 2)
Embora a maioria dos viajantes saudáveis consiga compensar essa hipoxemia, o mesmo pode não ocorrer em pneumopatas com potencial de deteriorar de forma aguda, pois esses pacientes, que muitas vezes já apresentam baixa PaO2 ao nível do mar, podem sofrer uma queda ainda mais acentuada decorrente da pressão na cabine do avião. Isso os levaria à parte mais inclinada da curva de dissociação da oxihemoglobina, resultando em saturação de oxigênio criticamente baixa, o que pode causar desconforto e/ou agravar sua condição clínica.

Figura 2 – Representação da Curva de Saturação da Hemoglobina com Oxigênio. À medida que a pressão da cabine da aeronave cai, p.ex. até 8.000 pés que corresponde a 2.438 metros, a pressão parcial de oxigênio cai a nível de aproximadamente ~55-60 mm Hg. No entanto, se a queda de pressão for mais acentuada, isto irá ocorrer na região íngrime da curva de dissociação da oxihemoglobina, resultando em saturação de oxigênio criticamente baixa, o que pode causar desconforto e/ou agravar a condição clínica.
Um fator a se levar em consideração para o paciente asmático é o broncospasmo induzido pela perda de água da mucosa brônquica resultante da baixa umidade da cabine. A umidade a bordo varia de 10% a 20%, dependendo do compartimento, enquanto a temperatura varia de 19° a 23°C. O ar da cabine, extraído de um ambiente externo seco em altitude e pressurizado, desumidificado no compartimento do motor, pode contribuir para a desidratação dos passageiros suscetíveis.14-16 A reciclagem expõe os passageiros a possíveis alérgenos, mesmo quando a fonte dos alérgenos está a várias fileiras de distância do passageiro. Logo, o principal risco é a possibilidade de broncospasmo induzido pela perda de água da mucosa brônquica resultante da baixa umidade do ambiente.
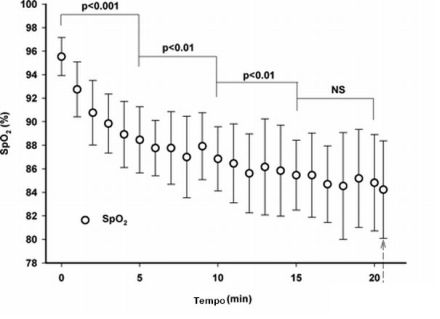
 Alguns estudos em indivíduos com asma em voos de alta altitude registraram broncospasmo resultante das perdas de calor e água pela mucosa brônquica, possivelmente pelos mesmos mecanismos que causam a broncoconstrição induzida pelo exercício (BIE).17,18 Em função disto recomenda-se maior ingesta líquida durante a viagem, tentando-se prevenir o ressecamento das secreções respiratórias. Em outro estudo para avaliar o efeito da pressão barométrica reduzida e inalação de gás hipóxico na broncoconstrição induzida por exercício (BIE), Berntsen et al.19 submeteram 20 indivíduos com asma (idade 10-45 anos) para testes de esforço ao nível do mar e 2.500 em ordem aleatória em dias separados. Analisaram a função respiratória, frequência cardíaca, consumo de oxigênio, SpO2, trocas gasosas e ventilação minuto. A SpO2 média caiu de 94,4% para 85,6%, mas não ocorreu, entretanto, nenhum aumento na BIE. Alguns estudos em indivíduos com asma em voos de alta altitude registraram broncospasmo resultante das perdas de calor e água pela mucosa brônquica, possivelmente pelos mesmos mecanismos que causam a broncoconstrição induzida pelo exercício (BIE).17,18 Em função disto recomenda-se maior ingesta líquida durante a viagem, tentando-se prevenir o ressecamento das secreções respiratórias. Em outro estudo para avaliar o efeito da pressão barométrica reduzida e inalação de gás hipóxico na broncoconstrição induzida por exercício (BIE), Berntsen et al.19 submeteram 20 indivíduos com asma (idade 10-45 anos) para testes de esforço ao nível do mar e 2.500 em ordem aleatória em dias separados. Analisaram a função respiratória, frequência cardíaca, consumo de oxigênio, SpO2, trocas gasosas e ventilação minuto. A SpO2 média caiu de 94,4% para 85,6%, mas não ocorreu, entretanto, nenhum aumento na BIE.
Os aviões são projetados com medidas de redundância em caso de falha de pressurização. Se a cabine de um avião perder a pressão, as máscaras de oxigênio cairão automaticamente na frente dos passageiros. Os aviões Boeing 787 Dreamliner widebody e o 777x e o Airbus A 350 após mudanças estruturais foram projetados para serem pressurizados a uma altitude máxima de cabine de 6.000 pés (1.830 m).20 Melhoraram o ambiente de cabine com maior número de zonas de temperatura, umidade do ar maior de 25%, um tempo mais rápido para renovação do ar da cabine e menor ruído ambiente, com vários tons de iluminação LED.
Outro risco, além da baixa umidade relativa, decorre da expansão de gases relacionada à altitude dentro de espaços fechados do parênquima pulmonar. Decorre da lei de Boyle que uma altitude de cabine de 2.438 m (8.000 pés) resultará em expansão em 38% do gás umidificado.21 Assim, mudanças de altitude geralmente causam desconforto em pacientes, especialmente àqueles com inflamação ou infecção existente no trato respiratório superior, incluindo sinusite ou otite média.
O ambiente de um voo comercial não costuma ser problemático para os asmáticos. Embora a asma seja comum e potencialmente fatal, a maioria dos episódios não apresenta risco significativo.22,23 A grande maioria dos passageiros com asma possui uma condição relativamente leve e não precisará de tratamento de oxigenoterapia. No entanto, o teste de provocação hipóxico (TPH) deve ser considerado para aqueles com asma grave, independentemente da saturação de oxigênio ao nível do mar. O papel do TPH foi formalmente estudado através de coorte em pacientes com asma grave (n = 37), sendo que mais da metade dos pacientes (57%) apresentaram TPH positivo, enquanto que nenhum paciente com SpO2>95% e VEF1>85% do previsto apresentou TPH positivo.24 O papel do TPH não foi estudado em crianças com asma grave estável.25 A morte por asma grave parece ser rara, embora haja registros.26 Um estudo retrospectivo do Royal College of Surgeons de Edimburgo, que analisou emergências médicas consecutivas ocorridas ao longo de um período de seis meses em aeronaves de uma única grande companhia aérea, constatou que um terço das pessoas que sofreram ataque de asma se esqueceram da medicação de alívio ou deixaram-na na bagagem despachada.27
A suplementação de O2 precisa ser efetuada quando a PaO2 em repouso está prevista para <50 mm Hg ou SpO2 < 85% durante o voo.
Na atualidade a entrega de oxigênio pelas companhias aéreas se torna menos comum e um número cada vez maior de pacientes viaja com seus concentradores de oxigênio portáteis aprovados para voo. Desde 2009, após decisão do Departamento de Transportes dos EUA sobre “Não discriminação com Base na Deficiência em Viagens Aéreas”, todas as companhias que viajam dos e para os Estados Unidos são obrigadas por lei a permitir que os passageiros transportem seus concentradores de oxigênio portáteis (COPs), desde que foram aprovados para uso pela Federal Aviation Administration (FAA). Estes dispositivos fornecem uma variedade de concentradores de oxigênio: modo pulsado, fluxo contínuo e modo noturno.
PaO2 <50 mm Hg ou SpO2< 85% ➤ oxigênio recomendado em voo
PaO2 ≥50 mm Hg ou SpO2 ≥85% ➤ oxigênio NÃO recomendado em voo |
|
O TPH inicialmente conhecido pela sigla inglesa de HAST (hypoxia altitude simulation test) foi primeiro descrito por Gong et al.28 em 1984. Segundo Nicholson et Sznajder29 o TPH correlacionou-se fortemente aos dados reais de voo (r = 0,84). No entanto, o nadir médio da SpO2 durante o voo comercial foi de 78%, ocorrendo durante os períodos de atividade, demonstrando que o teste de provocação hipóxica tendeu a subestimar a gravidade da hipoxemia em voo.
Teste de Provocação Hipóxica (TPH) — Técnica
❑ – Inicialmente – gasometria do sangue arterial para SpO2, PaO2, PaCO2.
❑ – O teste consiste em fazer o paciente respirar por 20 minutos uma mistura de gases — oxigênio e nitrogênio podem ser misturados em proporções apropriadas em uma bolsa de Douglas ou obtida em cilindro previamente misturado diretamente em empresas de gases medicinais — para reduzir a porcentagem de oxigênio inspirado para 15%.
❑ – Usar máscara facial bem ajustada com vedação facial sobre o nariz e a boca utilizando um fixador. A mistura de gás é administrada através de um circuito com válvula que impede a reinalação, para simular a pressão da cabine durante os voos comerciais (Figura 3). Durante cinco minutos para adaptação à máscara o paciente respira o ar ambiente. Após este tempo, o circuito passa à concentração de 15% de O2, ocorrendo a queda na PaO2. São avaliados os sintomas referidos, monitorização contínua cardíaca, oximetria de pulso e ao final uma segunda amostra de sangue será coletada para avaliação dos gases do sangue.
❑ – Um TPH 'negativo' (onde se descarta a necessidade de oxigênio) consome cerca de 30 minutos. Se a titulação de oxigênio for necessária, o tempo de duração se prolonga a 60 min.
❑ – O consenso é recomendar o uso de oxigênio suplementar durante o voo caso se estime que a PaO2 caia abaixo de 50 mm Hg ou que a SpO2 atinja valores inferiores a 85%. Embora as evidências de alta qualidade para sustentar esses pontos de corte sejam limitadas, o valor de 50 mm Hg é considerado suficiente para manter a SpO2 acima da região íngreme da curva de dissociação da oxihemoglobina, reduzindo o risco de hipóxia significativa.30 Alguns especialistas consideram 50 mm Hg o limite inferior aceitável para evitar os efeitos adversos da hipoxemia.31,32
 Passageiros com alto risco de hipoxemia face a contextos notórios (p. ex. DPOC) devem viajar com concentrador de oxigênio aprovado, mesmo que não necessitem de suplementação de oxigênio ao nível do mar. Os pacientes que precisam de oxigênio durante a viagem devem comunicar à companhia escolhida através de relatório médico e especificar a FiO 2 necessária, para que lhes seja disponibilizado este serviço. Entretanto, cada companhia aérea tem as suas próprias regras sobre viajantes que necessitam de oxigênio. Por isso é importante informar-se antes de reservar voos para se assegurar de que a companhia aérea com a qual pretende viajar, fornece oxigênio e na quantidade de que precisa. É importante ressaltar que não são admitidos nas aeronaves cilindros pressurizados pertencentes ao próprio paciente.
Nos últimos anos ocorreu um avanço significativo quanto à disponibilidade para utilização em voos dos concentradores portáteis de oxigênio, com uma gama muito variável de modos de entrega (fluxo contínuo v. pulso-dose) e taxas de fluxos. É salientado que o usuário do concentrador portátil é o responsável por trazer uma quantidade suficiente de baterias para alimentar o dispositivo durante o seu uso,
incluindo a antecedência e o período de espera no aeroporto, e que estas sejam embaladas na bagagem de mão. Estes aparelhos foram validados pelas autoridades da FAA dos Estados Unidos e autoridades europeias.
O passageiro deve ser capaz de ouvir os alarmes do aparelho e reagir a eles. Caso contrário, deve viajar com um acompanhante.
As companhias aéreas não fornecem oxigênio no terminal nem nas escalas, quando o paciente tem de trocar de aeronave, sendo que alguns aeroportos já dispõem deste serviço. Quanto aos custos, estes variam de acordo com cada empresa que ainda fornece este serviço, oscilando entre US$ 100,00 e US$ 300,00 para cada percurso. Isto significa que se houver uma escala com troca de avião, o serviço será cobrado duas vezes. Levar em consideração que o oxigênio não é fornecido na decolagem nem na aterrissagem. Consulte as normas vigentes no Brasil da Agência Nacional de Aviação Civil (ANAC) para o acesso ao transporte aéreo de passageiros que necessitam de assistência especial, incluindo a oxigenoterapia.
|
|
Home
 Design by Walter Serralheiro Design by Walter Serralheiro
|
|
Referências
01.International Air Transport Association. Global Fact Sheet September 2020. https://www.iata.org/en/iata-repository/pressroom/fact-sheets/fact-sheet-benefits-aviation-statistics/ Acesso em: 07/12/2022.
02.News. No:62. IATA - https://www.iata.org/contentassets/db9e20ee48174906aba13acb6ed35e19/2018-10-24-02-pt.pdf Acesso em: 05/12/2022.
03.International Air Transport Association. Global Fact Sheet December 2023. https://www.iata.org/en/iata-repository/publications/economic-reports/air-passenger-market-analysis-december-2023/ Acesso em: 12/11/2024.
04.Peterson D, Martin-Gill C, Guyete FX, et al. Outcomes of medical emergencies on commercial airline flights. N Eng J Med 2013; 368:2075–83.
05.Querishi A, Porter KM. Emergencies in the air. Emerg Med J 2005; 22:658–59. doi:10.1136/emj.2004.017236.
06.Martin-Gill C, Doyle TJ, Yealy DM. In-Flight Medical Emergencies: A Review. JAMA 2018; 320:2580-2590.
07. Hu JS, Smith JK. In-flight Medical Emergencies. Am Fam Physician 2021; 103:547-552.
08.Federal Aviation Administration. Federal Aviation Administration. Pressurized cabins section §25.841. Washington DC:FAA,2006. www.ecfr.gov.
09.CAA. Guidance for health professionals: physiology of flight: civil aviation authority, 2020. Available: https://www.caa.co.uk/Passengers/Before-you-fly/Am-I-fit-to-fly/ Guidance-for-health-professionals/Physiology-of-flight/.
10.EASA. Easy access rules for large aeroplanes (CS-25) (Amendment 21), 2018. Disponível em: https://www.easa.europa.eu/document-library/easy-access-rules/easyaccess-rules-large-aeroplanes-cs-25.
11.Aerospace Medical Association; Aviation Safety Committee; Civil Aviation Subcommittee. Cabin cruising altitudes for regular transport aircraft. Aviat Space Environ Med. 2008; 79:433-9.
12.Honeywell. Why do aircraft use cabin pressurization. https://aerospace.honeywell.com/us/en/about-us/blogs/why-do-aircraft-use-cabin pressurization?utm_source=google&utm_medium=cpc&utm_campaign=22-aero-ww-dsa&utm_term=dsa_aero&utm_content=dyn-en-lp&gclid=CjwKCAiA-dCcBhBQEiwAeWidtSvwoVWlud8fvmIPf2KMwSeMqNsXhwT7HKBUlSKJP5bMBsjhndhtkxoCELkQAvD_BwE Acesso em: 05/12/2022.
13. Spurling KJ, Zammit C, Lozewicz S. Mains-powered hypoxic gas generation: a costeffective and safe method to evaluate patients at risk from hypoxia during air travel. Thorax 2011; 66:731–2.
14.Kelly PT, Seccombe LM, Rogers PG, Peters MJ. Directly measured cabin pressure conditions during Boeing 747-400 commercial aircraft flights. Respirology 2007; 12:511-515.
15.Kay RS. Safe air travel. Preventing in-flight medical problems. Nurse Pract 1994; 19:39, 43-6.
16.Blumen IJ, Abernethy MK, Dunne MJ. Flight physiology: clinical considerations. Crit Care Clin 1992; 8:597-618.
17.Louie D, Paré PD. Physiological changes at altitude in nonasthmatic and asthmatic subjects. Can Respir J 2004; 11 :197-9.
18.Golan Y, Onn A, Villa Y, Avidor Y, Kivity S, Berger SA, Shapira I, Levo Y, Giladi M. Asthma in adventure travelers: a prospective study evaluating the occurrence and risk factors for acute exacerbations. Arch Intern Med 2002; 162:2421-6.
19.Berntsen S, Stensrud T, Ingjer F, Vilberg A, Carlsen KH. Asthma in medium altitude--exercise-induced bronchoconstriction in hypobaric environment in subjects with asthma. Allergy 2005; 60:1308-11.
20.Aviation. Does the B787 (Dreamliner) operate with higher cabin pressure? Disponível em: <https://aviation.stackexchange.com/questions/1728/does-the-b787-dreamliner-operate-with-higher-cabin-pressure> Acesso em: 15/03/2022.
21.Coker RK, Armstrong A, Church AC, Holmes S, Naylor J, Pike K, Saunders P, Spurling KJ, Vaughn P. BTS Clinical Statement on air travel for passengers with respiratory disease. Thorax 2022; 77:329-350.
22.Cummins RO, Schubach JA. Frequency and types of medical emergencies among commercial air travelers. JAMA 1989; 261:1295–9.
23.Dowdall N. "Is there a doctor on the aircraft?" Top 10 in-flight medical emergencies. BMJ 2000; 321:1336–7.
24.George PM, Orton C, Ward S, Menzies-Gow A, Hull JH. Hypoxic Challenge Testing for Fitness to Fly with Severe Asthma. Aerosp Med Hum Perform 2016; 87:571-574.
25.Peña-Zarza JA, Osona B, Sailer S, Gil-Sanchez JA, Figuerola Mulet J. Assessing hypoxia risk during air travel after a severe asthma exacerbation in children. Ann Allergy Asthma Immunol 2017; 119:389-390.
26. Noel AA. Medical events during airline flights. N Engl J Med 2002; 347:535e7.
27.Qureshi A, Porter KM. Emergencies in the air. Emerg Med J 2005;22:658-9.
28.Gong H Jr, Tashkin DP, Lee EY, Simmons MS. Hypoxia-altitude simulation test: evaluation of patients with chronic airway obstruction. Am Rev Respir Dis 1984; 130:980-986.
29.Nicholson TT, Sznajder JI. Fitness to fly in patients with lung disease. Ann Am Thorac Soc 2014; 11:1614-22.
30.Luks AM, Swenson ER. Travel to high altitude with pre-existing lung disease. Eur Respir J 2007; 29:770–92.
31.Murphy R, Driscoll P, O'Driscoll R. Emergency oxygen therapy for the COPD patient. Emerg Med J 2001; 18:333–9.
32.Beasley R, Chien J, Douglas J, Eastlake L, Farah C, King G, Moore R, Pilcher J, Richards M, Smith S, Walters H. Thoracic Society of Australia and New Zealand oxygen guidelines for acute oxygen use in adults: 'Swimming between the flags'. Respirology 2015; 20:1182-91.
33.Kelly PT, Swanney MP, Seccombe LM, Frampton C, Peters MJ, Beckert L. Air travel hypoxemia vs. the hypoxia inhalation test in passengers with COPD. Chest 2008; 133:920-6.
|
Home
 Design by Walter Serralheiro Design by Walter Serralheiro
|
|
|